De groep van Maureen Hanson aan Cornell blijft fascinerende resultaten behalen. De laatste – een preprint, “Single-cell transcriptomics of the immune system in ME/CFS at baseline and following symptom provocation” – laat opnieuw zien waarom de door NIH gefinancierde ME/cvs-centra zo belangrijk zijn – en waarom we er meer van willen en nodig hebben. De studie was groot, complex en innovatief, en kwam met verrassende resultaten. Bovendien, zoals de Hanson-groep gewend is, gebruikte het een inspanningsstressor. Laten we hopen dat het RECOVER-initiatief meekijkt.
Voorlopige resultaten van deze studie doken op in een presentatie op de IACFS/ME-conferentie die Health Rising behandelde, maar we bespreken de volledige paper omdat het vol zit met potentieel nieuwe en belangrijke inzichten in ME/cvs.
Lees ook
De auteurs merkten op dat “het momenteel dus verre van duidelijk is welke componenten van het immuunsysteem het meest relevant zijn voor ME/CVS.” Dat is een opmerkelijke uitspraak gezien de lange tijd dat het immuunsysteem een aandachtspunt is geweest. De auteurs wezen op een bekende boosdoener – kleine studies – en voegden vervolgens een nieuwe toe die we nog niet eerder hebben gezien – het gebruik van “bulkmonsters” in genexpressiestudies.
De meeste genexpressiestudies gebruiken bulkmonsters: d.w.z. zij beoordelen genexpressiepatronen over duizenden en soms zelfs miljoenen cellen tegelijk. Het probleem met deze aanpak is dat het biologische afwijkingen in specifieke celtypes kan verdoezelen – en in feite zijn de genexpressieresultaten in ME/cvs op zijn zachtst gezegd ondermaats. In deze studie beoordeelden de auteurs de genexpressie of transcriptomica cel voor cel (scRNA-seq) – waarbij ze zo een veel fijnmaziger beeld kregen – en dat maakte het verschil.
De studie gebruikte het inspanningsprotocol van Workwell om de genexpressie van immuuncellen voor en na de inspanning te vergelijken. Jared Stevens (Workwell), Betsy Keller (Ithaca) en Dr. Susan Levine behoorden tot de coauteurs, en ook Dr. John Chia leverde patiënten.
De studie
De auteurs meldden dat de studie een “nieuwe en belangrijke bron introduceerde om immuunontregeling te onderzoeken” bij ME/cvs. Er waren slechts kleine verschillen in de proporties van immuuncellen: m.a.w. ME/cvs wordt niet veroorzaakt door een of andere uit de hand gelopen immuuncel die een ravage aanricht.
Vervolgens analyseerden ze het aantal “significant ontregelde genen per celtype”. Omdat welke genen aan of uit staan, vertelt wat de cellen wel of niet doen, zochten zij naar cellen die zich vreemd gedroegen. Terwijl de meeste immuuncellen zich volkomen normaal gedroegen, vertoonden enkele celtypes “sterke signalen van ontregeling”: dat wil zeggen dat ze zich inderdaad vreemd gedroegen. Daartoe behoorden enkele grote spelers in het immuunsysteem: CD4+ T-cellen (naïeve en effector/geheugen subgroepen), monocyten, en (zoals verwacht) cytotoxische NK-cellen.
Dat was maar goed ook: een significante ontregeling over een paar soorten immuuncellen vormt een veel gemakkelijker doelwit dan wijdverbreide ontregeling.
Verrassende immuuncel komt naar voren
Het sterkste centrum van ontregeling deed zich voor bij monocyten – met name de klassieke monocyten. Monocyten zijn grote, witte bloedcellen die een belangrijke rol spelen bij ontsteking. De klassieke monocyten die opdoken bij de ME/cvs-patiënten richten zich agressief op beschadigde gebieden. Verhoogde niveaus van genen die verband houden met chemokinesignalering, migratie en activering suggereerden dat de monocyten bij ME/cvs zeer actief en in beweging zijn.
De hoge CCL4-expressie suggereerde dat de monocyten bij ME/cvs klaar waren om in macrofagen te veranderen. Wanneer monocyten een beschadigde plaats vinden, verlaten ze de bloedbaan en graven zich in op ontstoken plaatsen, waar ze veranderen in macrofagen die dan dode of stervende cellen of cellulair puin verwijderen, en/of ziekteverwekkers opslokken (inslikken). Dat is allemaal goed, maar het duidt ook op een ontsteking. Macrofagen spelen een bijzonder prominente rol bij chronische ontstekingen.
Er moet opgemerkt worden dat Nath kleine bloedvatlekken vond in de hersenen van mensen die stierven aan COVID-19. Macrofagen waren de weefsels buiten de bloedvaten binnengedrongen in een poging de rommel op te ruimen. Men vraagt zich af, gezien de problemen met de doorbloeding, of er iets soortgelijks gebeurt in andere weefsels bij ME/cvs.
(Dr. Bruce Patterson gelooft dat de monocyten de endotheelcellen in langdurige COVID aanvallen – en een belangrijk deel van zijn protocol omvat het stoppen ervan. Terwijl Patterson echter lage niveaus van CCL4 vond bij zijn langdurige COVID-patiënten, werden in deze studie hoge niveaus ervan gevonden bij ME/cvs-patiënten.)
Daarna kwam een oefening waarbij ze elke monocyt labelden als ziek of normaal. Ze vonden dat mensen met ME/cvs zowel normale als zieke monocyten bevatten, en een bevinding die zij “opmerkelijk” noemden, was dat mensen met meer zieke monocyten er slechter aan toe waren – over een breed scala van symptoomscores (functionaliteit, algemene gezondheid, fysieke component in SF-36, ernst van PEM). Hoe meer zieke monocyten een persoon heeft, des te slechter waren ze in veel opzichten.
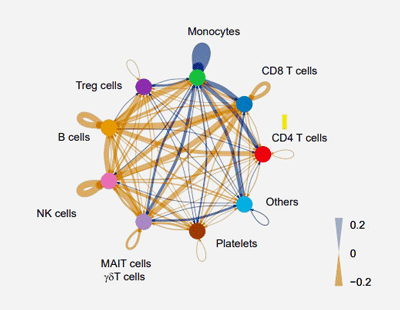
Vervolgens bleek uit een interactoomanalyse dat de monocyten veel interactie hadden met de twee andere immuuncellen die in de studie naar voren kwamen – T- en NK-cellen. Dat was een mooi pakket, want veel ME/cvs-studies hebben zich gericht op NK-cellen en T-cellen.
Deze studie suggereerde echter dat monocyten, als het op het immuunsysteem aankomt, “het” zouden kunnen zijn bij ME/cvs. Niemand in de decennia dat deze ziekte wordt bestudeerd heeft ooit diep gegraven in monocyten/macrofagen bij ME/cvs. Het ziet er naar uit dat dit gaat veranderen.
Al met al suggereren hun bevindingen dat “ME/cvs-patiënten een voortdurende onjuiste rekrutering van monocyten naar één of meer weefsels ervaren”. Eén ding stellen zij voor om die weefsels te controleren en te kijken wat er aan de hand is met de macrofagen daarin.
Deze studie voldoet aan alle voorwaarden: het is een grote studie van ME/cvs-patiënten (afkomstig van ME/cvs-deskundigen, moet worden opgemerkt), die een effectievere techniek gebruikte (“single-cell” genexpressie), die uiteindelijk een factor aan het licht bracht (zieke monocyten) die de symptomen over de hele linie beïnvloedde. Deze bevinding heeft duidelijk het potentieel om de manier waarop we immunologisch over ME/cvs denken te herdefiniëren – en dat is goed nieuws.
Uit de paper blijkt dat de Hanson-groep – die nu blijkbaar een cohort heeft met langdurige COVID en het geld om dit te bestuderen – gaat kijken of zieke klassieke monocyten ook een kernrol spelen bij langdurige COVID.
De bloedplaatjesparadox
Ten slotte (en vreemd genoeg) vond het Hanson-team een factor die abnormaal was bij aanvang maar normaal na inspanning. De genexpressie van bloedplaatjes was bij aanvang verminderd, maar werd 24 uur na de inspanning weer normaal (!). Dit is de eerste factor die ik me kan herinneren die bij aanvang abnormaal was, maar na inspanning weer normaal werd.
Activatie van bloedplaatjes kan een grote rol spelen bij langdurige COVID, en een recente studie suggereerde dat het ook aanwezig was bij ME/cvs. Deze studie suggereerde hetzelfde, maar draaide het om.
De genen die de bloedplaatjes bij aanvang tot expressie brachten, wezen helemaal niet op activering van de bloedplaatjes. In feite leken ze “oudere” bloedplaatjes die niet stonden te popelen om geactiveerd te worden. (Waren ze uitgeput?). Al met al was de activatie van de bloedplaatjes bij de uitgangswaarde verminderd, 24 uur na zware inspanning weer normaal, en vertoonden ze nooit tekenen van verhoogde activatie.
De auteurs hadden twee mogelijke verklaringen voor deze bizarre bevinding. Inspanning induceerde zowel activatie van bloedplaatjes als de vorming van microklontjes bij mensen met ME/cvs. De geactiveerde bloedplaatjes hechtten zich vervolgens aan de stolsels – waardoor ze uit de bloedsomloop werden verwijderd – waardoor alleen normale bloedplaatjes achterbleven. Het is ook mogelijk dat inspanning, in combinatie met stolselvorming of verwijdering van de ouder lijkende bloedplaatjes, een instroom van normale bloedplaatjes veroorzaakt.
Downregulatie van het immuunsysteem
Een “gene set enrichment analysis” (GSEA) vond een downregulatie van ribosomale eiwitgenen en kerntranslatiemachines in meerdere celtypes. Aangezien ribosomen het centrum zijn van de eiwitsynthese, lijkt dit te impliceren dat er een storing in de eiwitsynthese is opgetreden in het hele immuunsysteem en dat de cellen waarschijnlijk ondermaats presteerden. Interessant genoeg vond een recente studie een gelijkaardig patroon – brede immuuncelstilstand bij ME/cvs – met uitzondering van de monocyten.
Conclusie
Een effectievere techniek om genexpressie te meten die nog niet eerder is gebruikt bij ME/cvs, leverde enkele verrassende resultaten op. In plaats van de gebruikelijke verdachten – NK-, T- en B-cellen – waren het de monocyten – die nooit veel aandacht hebben gekregen bij ME/cvs – die in overvloed opdoken. Heeft men al die tijd een belangrijke oorzaak van immuunontregeling bij ME/cvs gemist? De tijd zal het leren.
Een ander verrassend resultaat was de activatie van bloedplaatjes, of liever gezegd, het gebrek daaraan. In plaats daarvan suggereerde de genexpressiestudie dat de bloedplaatjes bij ME/cvs bij aanvang “snoozers” waren – nauwelijks geactiveerd. Na de inspanning werden de zaken om onduidelijke redenen vreemd genoeg weer normaal.
De studie bracht ook een vermindering aan het licht van de expressie van ribosomale genen (d.w.z. eiwitproductie) in vele soorten immuuncellen bij ME/cvs, wat suggereert dat veel immuuncellen zich in een soort rustige, slaperige toestand bevinden – en niet geneigd zijn om in actie te komen wanneer zich stressfactoren voordoen.
Al met al toonde deze studie aan waarom NIH-gefinancierde ME/cvs-onderzoekscentra potentieel zo belangrijk zijn en waarom we er meer nodig hebben: ze hebben de mogelijkheid om opnieuw te definiëren hoe we deze ziekte zien.
De kernpunten
- Deze door de NIH gefinancierde studie van het ME/cvs-onderzoekscentrum was complex en innovatief, en dat bleek uit de mogelijk baanbrekende immuunresultaten.
- In plaats van de genexpressie van immuuncellen “in bulk” (d.w.z. de genexpressie van alle immuuncellen tegelijk) te beoordelen, beoordeelde de Hanson-onderzoeksgroep ze cel voor cel – waardoor ze veel nauwkeuriger resultaten kregen.
- De resultaten waren verrassend. Terwijl de T-cellen en NK-cellen van de ME/cvs-patiënten zich vreemd gedroegen, waren de monocyten – immuuncellen waar ME/cvs-onderzoekers de afgelopen jaren weinig aandacht aan hebben besteed – het meest ontregeld.
- Monocyten struinen de bloedbaan af op zoek naar tekenen dat er iets mis is. Als ze dat vinden, veranderen ze in macrofagen die in de weefsels duiken en ziekteverwekkers opslokken en/of de cellulaire brokstukken opruimen die door een letsel zijn achtergelaten.
- De monocyten die ze bij ME/cvs vonden (klassieke monocyten), waren in een aanvallende staat, leken geactiveerd te zijn, en waren klaar om in macrofagen te veranderen. Macrofagen zijn meestal actief in omgevingen met chronische ontstekingen.
- Sommige monocyten waren “ziek”, of ontregeld, terwijl andere normaal waren. Die zieke monocyten leken een impact te hebben: of het nu ging om functionaliteit, malaise na inspanning of een ander symptoom – hoe meer zieke monocyten iemand had, hoe slechter het met hem ging.
- De auteurs stelden: “ME/cvs-patiënten ervaren een voortdurend onjuiste rekrutering van monocyten naar een of meer weefsels”. Gezien de neiging van de monocyten om te veranderen in een hoofdaanjager van chronische ontsteking (d.w.z. macrofagen), suggereert deze bevinding dat ontsteking een belangrijke rol zou kunnen spelen bij deze ziekte.
- Gezien de sterke punten van deze studie – een grote, complexe studie met ME/cvs-patiënten van ME/cvs-deskundigen die een effectievere techniek gebruikten – heeft zij het potentieel om de manier waarop deze ziekte immunologisch wordt bekeken, te veranderen.
- Verdere studies zijn nodig – en de Hanson-groep suggereerde dat hetzelfde type studie nu wordt gedaan bij langdurige COVID – maar men vraagt zich af of zij een belangrijke immuunbestuurder van deze ziekte hebben ontdekt.
- Een andere verrassing betrof de bloedplaatjes. Activatie van bloedplaatjes is gevonden bij langdurige COVID, maar deze genexpressiestudie suggereerde dat bloedplaatjes bij ME/cvs bij aanvang geïnactiveerd waren, maar er – vreemd genoeg – normaal uitzagen na zware inspanning. Er werd geen bewijs van activatie van de bloedplaatjes gevonden.
- De auteurs suggereerden dat inspanning de geïnactiveerde bloedplaatjes mogelijk hebben geactiveerd, die vervolgens werden opgeslokt door de microklonters die de inspanning veroorzaakte, waardoor ze uit de circulatie werden verwijderd.
- De studie vond ook een downregulatie van genen geassocieerd met ribosomen – de zetel van de eiwitsynthese in de cel – in een grote verscheidenheid van immuuncellen. Dat wijst erop dat veel van de immuuncellen bij ME/cvs in een rusttoestand verkeren en onvoldoende presteren.
- De paper suggereert dat de Hanson-groep een soortgelijke studie zal uitvoeren bij langdurige COVID.
© Health Rising, 13 november 2022. Vertaling admin, redactie NAHdine, ME-gids.





